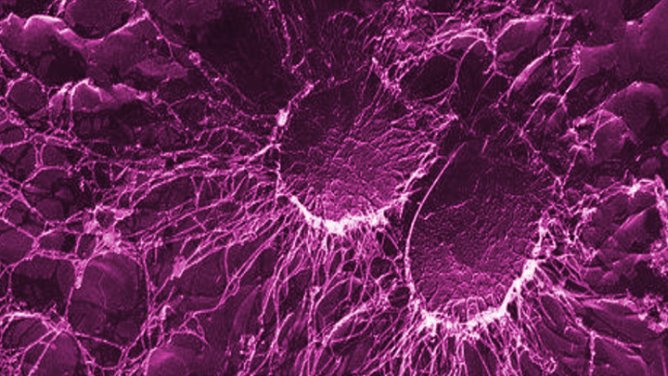
Ces maladies sont plus fréquemment endogènes qu'exogènes : l'infection déclarée par le patient naît plus fréquemment de germes dont il est déjà porteur. Bien que les établissements hospitaliers soient dotés, depuis 1988, de Comités de lutte contre les infections nosocomiales, c'est souvent à tort que l'on incrimine l'environnement hospitalier (matériel, air, eau...). Si l'eau, l'air et les surfaces sont naturellement contaminés par des germes, ce sont rarement des germes pathogènes.
La transmission des germes se fait principalement par les mains du personnel soignant. Elles doivent donc être lavées avant et après chaque soin. L’utilisation de solutions hydro-alcooliques a permis de limiter la transmission des agents infectieux par les mains. Les maladies nosocomiales touchent un patient sur vingt, soit environ 750 000 personnes par an et sont la cause d'environ 4 000 décès par an.
Escherichia coli, Staphylococcus aureus et Pseudomonas aeruginosa représentent la moitié des germes à l'origine d’infections nosocomiales. Un très petit pourcentage de ces bactéries sont résistantes aux antibiotiques.
Pour apporter une réponse efficace à ces maladies, des recherches sont conduites dans plusieurs directions. Une étude cherche à modéliser la propagation des germes dans le but de l'enrayer. Les scientifiques tentent par ailleurs d’identifier des matériaux bactéricides ou qui limitent l’adhésion des bactéries. Une équipe de réanimation de Grenoble a par exemple montré que le fait d’utiliser des cathéters veineux imprégnés d’une solution antiseptique réduit de 50% le risque d’infection.
En Europe comme aux Etats-Unis, des initiatives publiques émergent pour relancer les recherches visant à la mise au point de nouveaux antibiotiques. Des équipes travaillent à l’élimination de germes, notamment résistants, mais d’autres cherchent aussi à moduler leur virulence et à inactiver leurs toxines, sans forcément détruire la bactérie entière.
La recherche est très active sur le microbiote digestif car sa composition est cruciale pour l’hébergement, la transmission et l’expression des entérobactéries. Une équipe néerlandaise parvient à guérir guérir 80% des patients infectés par Clostridium difficile en lavant la flore intestinale du patient et en y implantant la flore fécale d’une personne saine afin de restaurer un bon équilibre bactérien. Cette technique se révèle bien plus efficace que les antibiotiques.
Enfin, d’autres équipes (notamment à l’Institut Pasteur), étudient le comportement des bactéries quand elles sont en groupes sur des supports inertes, par exemple un cathéter ou une prothèse. En effet, dans ces conditions, elles secrètent un biofilm qui constitue une barrière mécanique et chimique qui modifie leur comportement et les rend moins accessibles aux antibiotiques.
Source: Inserm
La transmission des germes se fait principalement par les mains du personnel soignant. Elles doivent donc être lavées avant et après chaque soin. L’utilisation de solutions hydro-alcooliques a permis de limiter la transmission des agents infectieux par les mains. Les maladies nosocomiales touchent un patient sur vingt, soit environ 750 000 personnes par an et sont la cause d'environ 4 000 décès par an.
Escherichia coli, Staphylococcus aureus et Pseudomonas aeruginosa représentent la moitié des germes à l'origine d’infections nosocomiales. Un très petit pourcentage de ces bactéries sont résistantes aux antibiotiques.
Pour apporter une réponse efficace à ces maladies, des recherches sont conduites dans plusieurs directions. Une étude cherche à modéliser la propagation des germes dans le but de l'enrayer. Les scientifiques tentent par ailleurs d’identifier des matériaux bactéricides ou qui limitent l’adhésion des bactéries. Une équipe de réanimation de Grenoble a par exemple montré que le fait d’utiliser des cathéters veineux imprégnés d’une solution antiseptique réduit de 50% le risque d’infection.
En Europe comme aux Etats-Unis, des initiatives publiques émergent pour relancer les recherches visant à la mise au point de nouveaux antibiotiques. Des équipes travaillent à l’élimination de germes, notamment résistants, mais d’autres cherchent aussi à moduler leur virulence et à inactiver leurs toxines, sans forcément détruire la bactérie entière.
La recherche est très active sur le microbiote digestif car sa composition est cruciale pour l’hébergement, la transmission et l’expression des entérobactéries. Une équipe néerlandaise parvient à guérir guérir 80% des patients infectés par Clostridium difficile en lavant la flore intestinale du patient et en y implantant la flore fécale d’une personne saine afin de restaurer un bon équilibre bactérien. Cette technique se révèle bien plus efficace que les antibiotiques.
Enfin, d’autres équipes (notamment à l’Institut Pasteur), étudient le comportement des bactéries quand elles sont en groupes sur des supports inertes, par exemple un cathéter ou une prothèse. En effet, dans ces conditions, elles secrètent un biofilm qui constitue une barrière mécanique et chimique qui modifie leur comportement et les rend moins accessibles aux antibiotiques.
Source: Inserm











 La viande rouge ou transformée cancérigène selon le CIRC - mise à jour
La viande rouge ou transformée cancérigène selon le CIRC - mise à jour